Fettleber ohne Tabletten heilbar [2025] – Mit Naturheilkunde und Lebensstil
Ihre Leber spricht – hören Sie zu? Rund 18 Millionen Menschen in Deutschland tragen eine Fettleber mit sich herum, oft ohne es zu wissen. Das Organ bleibt stumm, bis es fast zu spät ist. Dabei ist die Fettleber nicht nur eine stille, sondern auch eine gefährliche Bedrohung: Sie steigert das Risiko für Diabetes, Herzinfarkt und sogar Leberkrebs erheblich.
Was viele nicht ahnen: Die Ursache ist oft nicht Alkohol, sondern unser moderner Lebensstil. Zu viel Zucker, industriell verarbeitete Lebensmittel und Bewegungsmangel schaffen eine toxische Mischung. Die gute Nachricht? Ihre Leber kann sich regenerieren – wenn Sie ihr helfen.
Lassen Sie uns einen Blick darauf werfen, wie Sie mit naturheilkundlichen Ansätzen, einer gezielten Ernährungsweise und kleinen, aber wirksamen Veränderungen Ihrem Körper die Chance geben, wieder in Balance zu kommen. Die Zeit, Ihre Leber zu entlasten, ist jetzt!
Die schlechte Nachricht zuerst: Es existiert keine “schulmedizinische” Therapie (mit Tabletten etc.) dafür. Wirksam sind vor allem Naturheilkunde, Ernährung und Änderungen im Lebensstil.
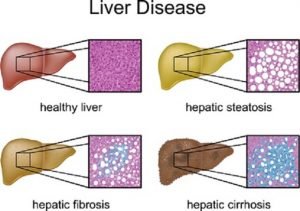
Abb1: Lebererkrankungen in verschiedenen Stadien: oben links – gesunde Leber, oben rechts: Fettleber, unten links: Leberfibrose, unten rechts: Leberzirrhose.
Bildnachweis: Fotolia.com – C. Peterjunaidy
Die Mediziner nennen die Erkrankung „Steatotische Lebererkrankung“ (SLD) (Vor 2023 „Steatosis hepatis“). Landläufig bekannt als „Fettleber“, die die häufigste Lebererkrankung überhaupt darstellt. Die gute Nachricht ist, dass sie reversibel (heilbar) ist – zumindest bis zu einem gewissen Grad.
Bei einer Fettleber werden in erster Linie Triglyceride (Fette) in den Leberzellen gespeichert – und das mehr als eigentlich normal (physiologisch) notwendig wäre. Grund für diesen „Over-load“ an „Fetten“ in den Leberzellen sind vor allem kritische Ernährungsgewohnheiten. Dazu zählen das Zuviel an fett-, stärke- und zuckerhaltigen Nahrungsmitteln, vor allem solche, die auf Fruktose basieren.
Desweiteren das Zuviel an Alkohol. Aber auch andere Chemikalien können die Leberstörung auslösen. Dazu zählen Medikamente wie Aspirin, Zytostatika, Antibiotika, Virostatika, Diuretika, Amphetamine und Hormon-Modulatoren. Toxine wie Schwermetalle, fluorierte Alkylverbindungen (PFAS), Kunststoffweichmacher, Mikroplastik und Glyphosat können die Erkrankung nach Ansicht einiger Wissenschaftler ebenfalls fördern.
Weitere Ursachen sind etliche erblich bedingte und erworbene Erkrankungen. Dazu gehören Virusinfektionen (Hepatits C), hormonelle Erkrankungen (Schilddrüse, Keimdrüsen, Nebennieren, Hirnanhangsdrüse), Fettstoffwechselstörungen und Störungen des Eiweißstoffwechsels und weiter Enzymdefekte. Hervorzuheben ist noch die Schwangerschaftsfettleber, Leberstauung sowie auch Fehl- und Mangelernährung (Eiweißmangel, Vitalstoffmangel.
Wie eine Fettleber entsteht
Wenn man sich die möglichen Ursachen einmal genauer anschaut (siehe oben), dann wird man sich verwundert fragen, wie so unterschiedliche Ursachen ein und dieselbe Konsequenz haben können.
Den Hauptursachen liegt ein gemeinsamer Nenner zugrunde. Und dieser ist, vereinfacht gesagt, zu viel Kohlenhydrate, zu viel Fett, zu viel Alkohol. Oder anders ausgedrückt: zu viel leere Kalorien.
Die überflüssigen Nährstoffe müssen aber irgendwo hin. Wenn wir zu Hause bestimmte Sachen haben, sie aber momentan nicht benötigen, dann kommen die Sachen in den Abstellraum. Die Leber macht dies genau so.
Alkohol ist in diesem Zusammenhang ein besonders gutes Beispiel, nicht nur, weil circa 50 Prozent der Erkrankung auf einen überhöhten Alkoholkonsum zurückzuführen ist. Bei der Metabolisierung von Alkohol entstehen eine Reihe von nicht leberfreundlichen Substanzen, die alleine für sich genommen die Leberzellen schädigen können. Zuerst entsteht Acetaldehyd, daraus dann Essigsäure.
Um diesen Abbau zu ermöglichen, werden Ressourcen benutzt, die für den Abbau eines Coenzyms (Acetyl-CoA) bestimmt sind. Der Stau von Acetyl-CoA dagegen bildet die Grundlage für eine intensive Fettsäurebildung in der Leber. Um Fettsäuren aus der Leber auszuleiten, benötigt die Leber ein Transportvehikel, das die Fettsäuren wasserlöslich macht, um über die Blutbahnen zu den Fettzellen des Organismus transportiert werden zu können. Dies sind spezifische Lipoproteine.
Gibt es in der Leber aber mehr Fettsäuren als Lipoproteine, dann werden die überschüssigen Fettsäuren zu Triglyceriden verestert und in den Reservoirs der Leber abgelagert. Wenn wir – um bei dem Beispiel oben zu bleiben – aus irgendwelchen Gründen den Abstellraum nicht leerräumen können, kommt es dort zu einem „Stau“.
In der Leber passiert das besonders dann, wenn ein Vitalstoff fehlt, den das Organ zum „Ausräumen“ der Fette braucht. Diese einfache stickstoffhaltige Verbindung heißt Cholin und ist nicht in allen Lebensmitteln in angemessener Menge enthalten.
Cholin ist unentbehrlich, wenn die Leber Lipoproteine (Low-Density-Lipoproteine, LDL und Very-Low-Density-Lipoproteine VLDL) ins Blut abgeben soll, um die Gewebezellen zu versorgen.
Bekommt oder entsteht in der Leber zuviel Fett über einen längeren Zeitraum und es mangelt gleichzeitig am „Abtransporter“ Cholin, dann bilden sich genügend viele Triglyceride, die das Bild einer Fettleber ausmachen.
Über 5 Prozent Fett sind zu viel
Bei einer gesunden Leber beträgt der Gehalt an Triglyceriden rund 5 Prozent. Bei einer Fettleber schnellt dieser Wert hoch auf über 50 Prozent. Bei solch unphysiologisch hohen Konzentrationen an Triglyceriden tritt in der Regel eine noch unangenehmere Begleiterscheinung auf, die das Lebergewebe erst richtig schädigen kann: Entzündungsprozesse mit dem damit verbundenen oxidativen Stress und freien Radikalen.
Eine Fettleber ist zu Beginn noch reversibel, falls man in der Lage ist, eine entsprechende (negative) Kalorienbilanz zu bewerkstelligen.
Tipp an dieser Stelle: Fruktose wird viel schneller in Fett umgewandelt als Glukose. Zu beachten ist dabei, das Saccharose (“Haushaltszucker“) aus einem Teil Glukose und zum anderen aus Fruktose besteht.
Große Mengen an Fruktose erhöhen die Kalorienbilanz mit den daraus folgenden Konsequenzen in der Leber. Und Fruktose ist leider (meist gut versteckt) in fast allen Nahrungsmitteln, die von der Nahrungsmittelindustrie kommen. Nicht umsonst gibt es Statistiken, die zeigen, dass jeder Bundesbürger im Durchschnitt 30 Kilogramm pro Jahr reine Fruktose zu sich nimmt. Ein extensiver Konsum an Obst kann diese Mengen nicht erklären.
Denn um 30 Kilogramm Fruktose zum Beispiel über Äpfel zu sich zu nehmen, müsste man weit über 500 Kilogramm Äpfel konsumieren, also fast 1 ½ Kilogramm pro Tag (siehe auch mein Beitrag:
Ein anderer Faktor ist das Übermaß an Omega-6-Fettsäuren, das die moderne Ernährung mit sich gebracht hat. Die Öle aus Sonnenblumen, Raps, Mais, und Sojabohnen werden von vielen Menschen als gesund erachtet und für „gesunde Fette“ gehalten. Die Omega-6-Fettsäuren, die längst die gesünderen Omega-3-Fettsäuren verdrängt haben, fördern die Entstehung der Fettleber.
Außerdem machen sie Forscher verantwortlich für Arteriosklerose und andere Gefäß-Defekte, unterschwellige Entzündungen und oxidativen Stress. Insbesondere die Linolsäure, die die Lebensmittelindustrie gerne als billige Zutat verwendet, steht in dieser Negativ-Liste ganz oben.
Einteilungen und Schweregrade der Fettleber
Die schlichte Unterscheidung zwischen nicht-alkoholischer und alkoholischer Fettleber hat ab 2023 ausgedient. Der neue Begriff fiel oben schon, es ist die „Steatotische Lebererkrankung“ (SLD), die mit oder ohne Entzündung (Hepatitis) auftreten und verschiedene Ursachen haben kann. Unterschieden wird deswegen:
- die MetALD oder Metabolische Alkohol-Assoziierte Lebererkrankung: eine Fettleber bei metabolischem Syndrom im Zusammenhang mit kritischem Alkohol-Konsum
- die MASLD oder Metabolische Dysfunktions-Assoziierte Steatotische Lebererkrankung: eine Fettleber bei metabolischem Syndrom ohne Alkoholabusus
- die MASH oder Metabolische Dysfunktions-Assoziierte Steatohepatitis: eine Leberentzündung (Hepatitis) durch Leberverfettung bei metabolischem Syndrom
- die Kryptogene Steatotische Lebererkrankung: eine Fettleber ohne definierbare Ursachen
Die Kryptogene Steatotische Lebererkrankung scheint eine „Verlegenheits-Diagnose“ zu sein. Das ist wohl den vielfältigen möglichen Ursachen der Fettleber geschuldet, zu denen einige seltene und sehr seltene Erkrankungen gehören, die nicht immer sofort entdeckt werden.
Der Grad der Verfettung wird in drei Stufen definiert:
- Grad 1: bis ein Drittel der Leberzellen sind verfettet
- Grad 2: bis zwei Drittel der Leberzellen sind verfettet
- Grad 3: mehr als ein Drittel der Leberzellen sind verfettet
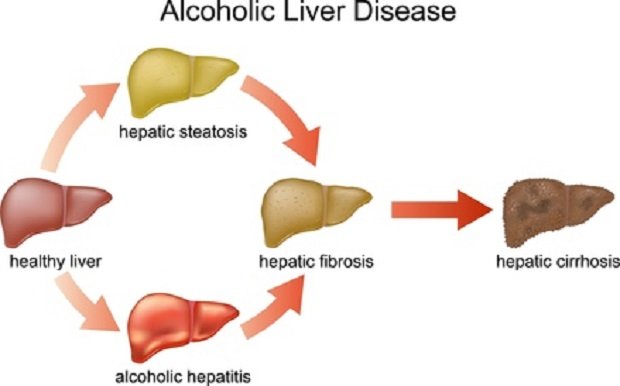
Abb2: Letztlich läuft es auf das Gleiche heraus: gesund Leber (healthy liver) -> Fettleber (hepatic steatosis) -> Leberfibrose (hepatic fibrosis) -> Leberzirrhose (hepatic cirrhosis). Die gute Nachricht: eine Fettleber ist nach meiner Erfahrung wieder in eine gesunde Leber zurückzuführen. Auch bei einer Leberfibrose und auch bei einer Leberzirrhose kann die Naturheilkunde und Alternativmedizin erstaunliches leisten. Der Patient muss aber „mitspielen“ und es auch wollen.
Fotolia.com – C. Peterjunaidy
Etwas Statistik
Rund 10 Prozent der Patienten, bei denen eine entzündliche Fettleber vorliegt, entwickeln in der Folge eine Leberzirrhose. Und weil der Beginn einer Fettleber so überaus asymptomatisch verläuft, ist die Häufigkeit dementsprechend hoch.
Fettlebererkrankungen haben eine Häufigkeit von circa 25 Prozent in der erwachsenen Bevölkerung der Wohlstandsstaaten. Hierzulande sind es 23 % der Inländer, die laut dem Deutschen Lebertag 2023 eine Fettleber haben, also 18 Millionen Menschen.
Die Zahl der weltweit zu beklagenden Fälle wird auf 115 Millionen geschätzt. Bis 2023 sollen es mehr als 350 Millionen sein. Es gibt strenge Zusammenhänge mit Übergewicht, Diabetes und einem ausgesprochenen Mangel an körperlicher Aktivität.
Wie weiß ich, ob ich eine Fettleber habe?
Eine leichte Fettleber führt kaum zu Symptomen. Ähnlich wie beim Bluthochdruck, den der Patient auch nicht bemerkt, besteht also kein Grund, zum Arzt zu gehen.
Allerdings wird der Blutdruck regelhaft gemessen, während eine Ultraschall-Untersuchung des Bauchraums nicht zur Routine-Diagnostik gehört. Nur so könnte die Leberverfettung entdeckt werden, doch – wie gesagt – mangels Anzeichen wird der Arzt den Verdacht auf die Erkrankung gar nicht hegen.
Erstes labordiagnostisches Anzeichen für die Fettleber ist (wäre) ein Nüchternblutzucker von über 100 mg/dl. Der Glukose-Wert steigt, weil sich das Organ durch die Spaltung von Leberstärke (Glykogen) Entlastung verschaffen will. Im Zuge des Abbau-Prozesses wird dann Glukose ins Blut abgegeben.
Der erhöhte Zuckerwert ist aber kein für die Fettleber spezifisches Symptom. Dann kommt es auf den Arzt an, ob er beim hohen Blutzucker auch an ein Leber-Problem denkt. Das ist eher wahrscheinlich, wenn der Patient übergewichtig ist oder bei der Anamnese bedenkliche Trinkgewohnheiten einräumt.
Es ist dann ein „Glück“ wenn die Leber-Enzyme im Blutplasma erhöht sind. Denn das deutet auf eine Leberstörung hin. Die Bestimmung der Leberwerte (gamma-GT, GPT, GOT und/oder GDH) veranlasst den Arzt bei kritischen Daten zu bildgebenden Verfahren wie Sonografie, Elastographie und/oder Kernspintomographie.
So kann der Schweregrad der Erkrankung festgestellt werden, eventuell ergänzt durch eine Leberbiopsie, die histologische (geweblichen) Veränderungen zeigen kann.
Wenn erhebliche Beschwerden auftreten, sind oft schon gravierende Leberschäden eingetreten. Zu schaffen machen dem Patienten dann Übelkeit, Appetitverlust, Gewichtsverlust und Fieber, später auch Ödeme (Beine, Bauchhöhle) und Verwirrtheit sowie eventuell auch eine Gelbsucht (Ikterus:
Ablagerung des gelben Bilirubin (Abbau-Produkt von Hämoglobin und Galle) im Weiß der Augen und in der Haut) sind möglich (siehe auch unter “Lebersymptome“). In der Naturheilkunde sagen wir auch oftmals: Die Müdigkeit ist der Schmerz der Leber.
Was Sie bei einer Fettleber tun können
Die Schulmedizin hat keine ihrer “üblichen” Therapien für eine Fettleber zu bieten: Tabletten & Operationen. “Zum Glück!”, möchte ich sagen. Denn sonst würden betroffene Patienten “wieder einmal” nur eine Tablette einnehmen, anstatt ihr Verhalten zu ändern.
Leider holen die Forscher aus den Laboren aber auf: Seit Wissenschaftler um die Professorin Alexandra Kiemer einen Mechanismus entdeckt haben, den Sie für die Fettleber verantwortlich machen können (Studie von https://www.jlr.org/content/55/6/1087.abstract?sid=da32ec91-ff88-4f86-a1ce-990dea602368), wird man auch versuchen eine Tablette zu entwickeln um diesen “Mechanismus” zu beeinflussen – na herzlichen Dank.
Und die “Wissenschaft” hört sich auch genial an: Das p62 Protein in den Leberzellen sorgt dafür, dass mehr Enzyme gebildet werden und so mehr Fettsäuren “verlängert” werden. Diese Fettsäuren werden dann vermehrt in der Leber eingelagert und könnten auch Entzündungsprozesse in der Leber fördern.
Bei einer Erkrankung die, so offensichtlich mit dem Lebensstil zusammenhängt, sieht für mich die Therapie gänzlich anders aus, als “nur ” drei Mal täglich irgendeine Tablette zu nehmen.
Anmerkung: Selbst wenn diese “Tablette” funktionieren würde, wäre mit an Sicherheit grenzender Wahrscheinlichkeit eine gewisse “Nebenwirkungsrate” zu erwarten, denn in den oben beschriebenen Mechanismus einzugreifen, wird nicht “ohne” bleiben.
Worauf man sich mit dieser Muli-Pharmako-Therapie teilweise einlässt, habe ich ja bereits in einigen Beiträgen beschrieben, wie z.B. bei den “Medikamentenskandalen“.
Übrigens: Wenn Sie solche Informationen interessieren, dann fordern Sie unbedingt meinen Praxis-Newsletter mit den „5 Wundermitteln“ an:
Kleine Anmerkung: Die Sache mit den „5 Wundermitteln“ ist mit Abstand der beliebteste Newsletter, den meine Patienten gerne lesen…
Zur naturheilkundlichen Therapie:
Eine Umstellung und Änderung der Ernährungsgewohnheiten ist aus meiner Sicht bei fast allen Patienten notwendig. Sofort wenn Sie die Diagnose erhalten, setzen Sie diese dreiwöchige Diät um:
- Woche: Gedünstetes Gemüse und wertvolle pflanzliche Öle mit Omega-3-Fettsäuren (Maccadamia, Walnuss, Avocado).
- Woche: Hochwertige Eiweißträger mit hohem Cholin-Gehalt wie Wild, Lamm, Geflügel, Fisch und Eigelb.
- Woche: Wiedereinstieg in die Kohlenhydrate, aber nur mit Lebensmitteln mit niedriger glykämischer Last (ehemals Glykämischer Index). Also: Reis, Glasnudeln und Hafer neben den Zutaten der ersten Woche. Das sonst übliche Brot kommt nicht mehr auf den Teller. Alkohol soll sowieso nicht mehr getrunken werden, Fruktose (auch Haushaltszucker) ist ebenso gefährlich wie AGEs (Advanced Glycation Endproducts): : verzichten Sie auf frittiertes, gegrilltes oder gebratenes Fleisch!
So, wie Sie in der dritten Diät-Woche gegessen haben, soll es weitergehen. Denn die Rückbildung zum gesunden Leber-Status braucht etwas Zeit und die Verfettung soll sich nicht wiederholen. Verzehren Sie vor allem viel Kohl.
Der Kreuzblütler fördert die Entgiftungs-Funktion der Leber, besonders die Phase II des Prozesses. Sogar die Darmflora profitiert von dem Gemüse. Diese Wirkungen sind unter anderem durch den hohen Ballaststoffanteil zu erklären.
Die unverdaulichen Verbindungen sind beispielsweise auch in grünen Bananen, Süßkartoffeln und Flohsamenschalen enthalten.
Viele essbaren Pflanzen können Wirkstoffe liefern, die die Insulinsensibilität erhöhen. Verzehren Sie deswegen mehr Zimt, Kurkuma, Löwenzahn sowie Maulbeeren und fragen Sie Ihren Arzt nach Präparaten vom indischen Gurmar (Gymnema sylvestre) und Berberin.
Als ein hervorragendes pflanzliches Mittel zur Leberregeneration gilt die Mariendistel mit dem Wirkstoff Silymarin. Die Omega-3-Fettsäure Docosahexaensäure (Fischöl) kann Entzündungen hemmen die Folgeerscheinungen des mit der Fettleber vergesellschafteten Diabetes abmildern.
Meiden Sie große Mengen Omega-6-Fettsäuren. Lassen Sie deswegen die Finger von industriell verarbeiteten Lebensmitteln. Billige Pflanzenöle bleiben am bestem im Supermarktregal.
Gelegentlich wird auch Alphaliponsäure empfohlen. Zur Verbesserung der Kapillar-Durchblutung soll Pycnogenol geeignet sein, das in der Französischen Strandkiefer enthalten ist.
Vitamin B3 ist ein Co-Faktor kann die Oxidation von Fettsäuren und kann den Abbau optimieren. Daneben wird bei Fettleber zur Supplementierung von Vitamin B1, B12, B9 (Folsäure), D und K2 geraten.
Die Rede ist in dem Zusammenhang auch manchmal von Chrompolynicotinat, das die Insulin-Wirkung verbessern soll. Erwähnt wird hier auch Vanadylsulfat, das allerdings als Nahrungsergänzungsmittel nicht zugelassen ist.
Cholin kann ebenfalls supplementiert werden, falls die aufgenommene Menge mit der Nahrung nicht ausreichend sichergestellt werden kann.
N-Acetylcystein (NAC) kann als Nahrungsergänzungsmittel die Leber schützen. Der Körper braucht Cystein, um das Antioxidans Glutathion herzustellen.
Weitere Heilverfahren zur Regeneration der Leber beschreibe ich ausführlich im Buch “Die biologische Lebertherapie“. Dort finden Sie nicht nur die Ursachen für eine Fettleber (die ich Ihnen ja bereits in diesem Artikel beschrieben habe), sondern vor allem:
- sechs wertvolle Heilpflanzen die Ihnen helfen
- die wichtigsten und besten Mittel aus der Homöopathie
- kleine Eiweißbausteine und Vitamine, die Ihrer Leber helfen
- meine “Geheimwaffe X” in der Therapie einer Fettleber
- zwei Lebensmittel, die auf jeden Fall auf Ihrem Speiseplan stehen sollten, wenn Sie eine Fettleber haben
Darüberhinaus gebe ich auch ganz konkrete Empfehlungen (aus meiner Praxis), was ich für ergänzende oder alternative Therapien bei einer Fettleber einsetze.
Auch interessant: Fettleber bereits bei Kindern.
Für mehr Informationen zur biologischen Lebertherapie KLICKEN SIE BITTE HIER.
Übrigens: Wenn Sie solche Informationen interessieren, dann fordern Sie unbedingt meinen Praxis-Newsletter mit den „5 Wundermitteln“ an:
Kleine Anmerkung: Die Sache mit den „5 Wundermitteln“ ist mit Abstand der beliebteste Newsletter, den meine Patienten gerne lesen…
Dieser Beitrag wurde letztmalig am 2.1.2025 aktualisiert.
Beitragsbild: fotolia.com – Tonpor Kasa
 Rene Gräber:
Rene Gräber:
Ihre Hilfe für die Naturheilkunde und eine menschliche Medizin! Dieser Blog ist vollkommen unabhängig, überparteilich und kostenfrei (keine Paywall). Ich (René Gräber) investiere allerdings viel Zeit, Geld und Arbeit, um ihnen Beiträge jenseits des "Medizin-Mainstreams" anbieten zu können. Ich freue mich daher über jede Unterstützung! Helfen Sie bitte mit! Setzen Sie zum Beispiel einen Link zu diesem Beitrag oder unterstützen Sie diese Arbeit mit Geld. Für mehr Informationen klicken Sie bitte HIER.

 Rene Gräber:
Rene Gräber: